פרקינסון תרופות
לצערינו, עדיין לא קיימות תרופות ו/או טיפולים המרפאים את מחלת הפרקינסון, אולם יש מגוון תרופות וטיפולים המקלים באופן דרמטי על הסימפטומים של המחלה. לכן כאשר אתה דן עם הרופא שלך על מהלך הטיפול, צריך להחליט עד כמה הסימפטומים משפיעים על איכות חייך ולהתאים את הטיפול בצורה אינדיוידואלית לפי סדר עדיפות אישי עפ״י מה שחשוב לך בחיי היומיום (לדוגמה לזמר ולמאפרת יהיו צרכים מסוג אחד – כיוון שפרקינסון יכול להשפיע על מוטוריקה עדינה ועל הקול, וגם לטיפולים שונים יש השלכות שונות – כגון גירוי מוחי עמוק שעלול לשבש את איכות הקול והדיבור). כיוון שאין שני חולים המגיבים בצורה זהה לתרופה כלשהי, יש להיתאזר בסבלנות ובאורך רוח עד למציאת המינון, התיזמון והשילוב המדויק והכי נכון עבורך וגם את הטיפול המתקדם הנכון (משאבה או ניתוח) ובעיתוי הנכון עבורך. גם לאחר מציאת המינון המתאים, יכולה ההקלה על הסימפטומים להיות חלקית בלבד.
בשלבים המוקדמים של מחלת הפרקינסון יש נטייה להתחיל את הטיפול על "אש נמוכה" ולשמור את "הירי הכבד של התותחים" לשלבים היותר מאוחר. זה נובע מהסיבה של לדחות את תחילת הופעת הסיבוכים של טיפול בלבודופה: wearing off ודיסקינזיות.
ההגיון בשיטה כזאת הוא להימנע מהסיבוכים של טיפול בלבודופה (wearing off ודיסקינזיות). יחד עם זאת, (1) גם לתרופות אחרות יש תופעות לוואי, אפילו יותר ו- (2) אין הוכחה ברמה של ניסוי קליני שהשיטה הזו באמת מצליחה. לכן חשוב לא לחכות יותר מדי זמן עם התחלת טיפול תרופתי אשר מכיל לבודופה על מנת לשמור על תפקוד מיטבי ואיכות חיים טובה.
אסטרטגיה נוספת היא להתחיל לבודופה (שזה נחשב הטיפול הפוטנטי ביותר ולפי המטפורמה של התותחים, לבודופה נחשבת התותחים). אבל להתחיל במינון הנמוך ביותר ולהעלות את המינון על פני השנים באיטיות ובזהירות. תופעות הלוואי של התרופות האחרות שאין להן לבודופה לפעמים בעיתיות מאוד ולכן גם עם תרופות אלו צריך מאוד להזהר במינונים ולשאוף להגיע למינון הנמוך ביותר שצריך – וגם להיות אגרסיבי מספיק בטיפול על מנת לאפשר לך לתפקד ככל האפשר.
עפ"י מכוני הבריאות הלאומיים של ארה"ב (NIH)
"הטיפול באמצעות ניתוח במחלת הפרקינסון היה נפוץ בעבר. לאחר גילוי ה-Levodopa הוגבל הטיפול הכירורגי למספר מקרים. באחד מההליכים הנקרא Cryothalamotomy מוחדר סמן בדיקה מתכתי מקורר מאד לתלמוס ("תחנת ממסר" הממוקמת עמוק במוח) על מנת להשמיד את האזור האחראי ליצירת הרעד. הליך רפואי זה ודומיו מוחזרים לשימוש במקרים של חולים הסובלים מרעד חמור או חולים שהמחלה פגעה רק בצד אחד של גופם. חוקרים גם השיבו את העניין בהליך כירורגי הנקרא Pallidotomy, המטפל/הפוגע בחלק במוח הנקרא Globus Pallidus. מחקרים הצביעו על כך שניתוח ה-Pallidotomy משפר סימפטומים של רעד, נוקשות ואיטיות בתנועה, כנראה על ידי קטיעת המהלך העצבי בין ה-Globus Pallidus לבין ה-Striatum או התלמוס."
מאחר שאין עדיין ריפוי לפרקינסון, נעשה הטיפול התרופתי כדי לנסות ולשלוט בסימני המחלה. אין תרופות מושלמות לטיפול בפרקינסון, אף כי יש הרבה התפתחויות מבטיחות בתחום זה. כאשר לאדם יש סימני מחלה קלים בלבד, הרופא המטפל בעצה אחת עם המטופל עשויים להגיע לכלל החלטה, שהאופציה הטובה ביותר היא לדחות את הטיפול התרופתי לשלב מאוחר יותר, ובינתיים לשים את הדגש על אורח חיים בריא, לרבות אימון גופני, הפחתת סטרס, תרגולי רגיעה והרפייה, תזונה בריאה, הקפדה על הרגלי שינה טובים והמשך שיתופיות בחברה (עבודה, משפחה, תחביבים, התנדבות בקהילה ופעילות בקהילות שונות למיניהם כמובן סניפי עמותת פרקינסון.
לפי ההיפותזה של איזון גופמין-אצטילכולין, במוח קיימים שני מעבירי מסרים כימיים (messengers): דופמין (Dopamine) ואצטילכולין (Acetylcholine) שפועלים תוך איזון להעברת מסרים בין תאי עצב ובין שרירים. מסרים אלה מאפשרים לנו לבצע מגוון של תנועות מתואמות.
אצל חולי פרקינסון האיזון הזה מופר בגלל אובדן של חלק מן התאים יוצרי הדופמין. התוצאה באה לידי ביטוי בנוקשות שרירים, איטיות של התנועה, קשי בהתחלת תנועות, נטייה לבצע תנועות קטנות יותר ואצל חלק מן החולים רעד. סימנים אלה של פרקינסון אינם מופיעים, עד אשר חל אובדן של כ- 50 אחוז מהדופמין או יותר, ורמת הדופמין תמשיך לרדת באיטיות במשך שנים רבות. אולם כל חולה פרקינסון הוא אחר, וקצב ואופי התפתחות מחלת פרקינסון יהיו שונים מאד אצל אנשים שונים.
המטרה העיקרית של הטיפול התרופתי במחלת פרקינסון היא להחזיר לקדמותו את האיזון בין הדופמין לאצטילכולין. ניתן להשיג זאת על ידי העלאת רמת הדופמין המגיעה למוח, עירור (stimulation) החלקים של המוח שבהם פועל הדופמין, או על ידי חסימת פעולתו של האצטילכולין. אצל מרבית האנשים שאובחנו רק לאחרונה כחולי פרקינסון, ניתן להשיג שיפור ניכר באמצעות התחלה זהירה של שימוש באחת או יותר מבין התרופות האנטי-פרקינסוניות. יחד עם זאת יש לקחת בחשבות את "עומס האנטיכולינרגי" (anticholinergic burden) אשר גורם לירידה קוגניטיבית ועוד בעיות כגון בלבול והזיות. כמובן לתרופות אנטיכולינרגיות יש עומס אנטיכולינרגי גבוה אך זה גם בעיה של תרופות אחרות כולל תרופות אנטי-דיכאוניות.
כאשר תרופות ישנות חדלות להיות מוגנות באמצעות פטנט, ניתן "להעתיק" ולייצר אותן בעלות נמוכה יותר כגרסאות גנריות(generic) . גרסאות הגנריות אמורות להיות כפופות לאותן דרישות איכות קפדניות כמו התרופות המקוריות. לעתים רושמים לחולה פרקינסון גרסה גנרית של התרופה המקורית. תרופה זו יכולה להיראות שונה מהתרופה המקורית ובעלת שם שונה, אבל בכל המובנים זו אותה התרופה ואין מקום לדאגה. חשוב לבדוק שחומר הפעיל (active ingredient) והמינון שווה. אם יש שינוי בסימפטומים (שיכול לנבוע מיעילות פחותה או יותר ת"ל) חשוב לדווח לרופא המטפל.
במאמר זה מופיע סוג התרופה ככותרת. שמות התרופות יופיעו בשמן הגנרי (בד"כ שם החומר הפעיל) וגם בשמן המסחרי, כפי שהן משווקות בארץ. בסוף החוברת ישנו מילון המבהיר בסדר אלפביתי את המונחים הטכניים. כל המונחים הטכניים מופיעים בטקסט באותיות מובלטות.
דף זה מציג באופן חלקי את התרופות והטיפולים הניתנים כיום לחולי פרקינסון. אנו עושים כמיטב יכולתינו לעדכן את הדף כדי שיכלול כמה שיותר תרופות וטיפולים.
תרופות פרקינסון
Anticholinergics (תרופות אנטיכולינרגיות)
בתרופות אלו טופלו חולי פרקינסון בעיקר בטרם הוכנסה לשימוש ה-Levodopa. הן עשויות לסייע בשליטה על רעד אך תועלתן מוגבלת בשל תופעות הלוואי. הן מסייעות במיוחד בהפחתת סימנים מוטוריים של מחלת פרקינסון: איטיות נוקשות ורעד שהתפתחו כתוצאה מנטילת תרופות פסיכיאטריות מסוג נוירולפטיקה. נראה כי ה-Anticholinergics פועלות באמצעות חסימת חומר כימי נוסף במוח – ה-Acetylcholine שהשפעותיו מתגברות כאשר רמת הדופמין צונחת. רק כמחצית החולים המקבלים Anticholinergics מגיבים להן, בדרך כלל לתקופה קצרה ורק עם 30% השפעה. על אף שאינן אפקטיביות כמו Levodopa או Bromocriptine, הן עשויות להיות בעלות השפעה רפואית. תופעות לוואי שכיחות כוללות יובש בפה, עצירות, עצירת/החזקת שתן, הזיות, איבוד זיכרון, ראיה מטושטשת, שינויים בפעילות המנטלית ובלבול. לכן יש צורך בזהירות רבה בגיל המבוגר יותר ובמינונים גבוהים יותר.
Amantadine תרופה אנטי-וירלית המסייעת בהפחתת הסימפטומים של מחלת הפרקינסון. לרוב משתמשים בה רק בשלבים המוקדמים של המחלה או בצירוף תרופה Anticholinergic או Levodopa. לאחר מספר חודשים פגה השפעת ה-Amantadine במחצית או בשליש מהחולים המשתמשים בה. השפעתה יכולה לחזור לאחר נטילת פסק-זמן קצר מהתרופה. ל-Amantadine מספר תופעות לוואי, כגון עור מנומר, בצקות ברגליים, בלבול, ראייה מטושטשת ודיכאון. יתרון גדול של Amantadine הוא שהוא עשוי להפחית את עוצמת הדיסקינזיות. ניתן לתת הטיפול דרך הוריד. זה נעשה באשפוז או אשפוז יום על פני כמה ימים רציפים. אנקדוטלי יש דיווחים של שיפור אבל חסר עדויות ברמה גבוהה.
תרופות דרך הפה
ללא כל ספק, התרופה Levodopa, הנקראת גם L-dopa, היא גולת הכותרת של הטיפול בן-ימינו.
L-dopa היא חומצה אמינית טבעית הנמצא באופן טבעי בצמחים ובבעלי חיים. תאי עצב יכולים להשתמש בLevodopa כדי לייצר דופמין ולחדש את אספקתו המדלדלת במוח. התרופות השכיחות של לבודופה בארץ, לבופר, דופיקר וסינמט, מכילות גם חומר נוסף המונע מהלבודופה להפוך לדופמין, לפני שהוא מגיע למוח וכם מפחית את התופועות הלוואי של דופמין (בעיקר בחילות).
בארץ, לבופר מכילה לבודופה ובנזראזיד (benserazide) ודופיקר וסינמט מכילות לבודופה וקרבידופה (carbidopa) בדרך כלל הטיפול התרופתי בחולי פרקינסון מתחיל במינון נמוך, המועלה בהדרגה, עד שהרופא המטפל והמטופל מרוצים מן התגובה המושגת.
לא ניתן לתת דופמין ישירות כיוון שאינו חוצה את מחסום הדם-מוח (הרשת הענפה של כלי-דם ותאים המסננים את הדם בהגיעו למוח). בדרך כלל מקבלים חולים Levodopa בצירוף Carbidopa, אשר מעכב את הפיכת הLevodopa לדופמין עד אשר היא מגיע למוח, וכך מונע או מקטין כמה מתופעות הלוואי שהתלוו לעתים תכופות לטיפול ב-Levodopa .Carbidopa גם מפחיתה את כמות ה-Levodopa הנדרשת.
על אף שה-Levodopa עוזר לפחות ל-75% ממקרי הפרקינסון, לא כל הסימפטומים מגיבים בצורה שווה לתרופה. איטיות תנועה ונוקשות מגיבות בצורה הטובה ביותר, בעוד שהרעד מופחת באופן שולי בלבד. בעיות בשיווי-משקל וסימפטומים אחרים עלולים לא להיות מושפעים כלל.
כיוון שתזונה עתירת חלבונים יכולה להפריע בספיגת ה-Levodopa, ממליצים רופאים מסוימים לחולים שנוטלים תרופה זו להגביל את צריכת החלבונים שלהם לארוחת הערב בלבד.
Levodopa היא תרופה כה יעילה עד שישנם אנשים השוכחים כי הם חולים בפרקינסון, אולם היא אינה מרפאת את המחלה. אמנם Levadopa יכולה להפחית את הסימפטומים, אך היא אינה יכולה להחליף תאי עצב אבודים ואינה יכולה לעצור את התקדמות המחלה.
תופעות לוואי של תרופת ה-Levodopa
תופעות הלוואי השכיחות ביותר הן בחילות, הקאות, לחץ דם נמוך, תנועות בלתי-רצוניות וחוסר-מנוחה. במקרים נדירים עלולים החולים לסבול מבלבול. הבחילות וההקאות מופחתות במידה רבה על ידי נטילת Carbidopa בצירוף Levodopa, שאף מגבירה יעילות של מינון נמוך יותר. ישנה גם תכשירים בעלי שחרור-מושהה (Slow Release Formula) לתרופה זו, המעניקים השפעה ארוכת-טווח יותר לחולים הנוטלים אותה.
תנועות לא-רצוניות ( Dyskinesias) כגון עוויתות, נענוע ראש ותנועות חדות ופתאומיות מופיעות בדרך כלל אצל חולים שנטלו מנות גדולות של Levodopaלאורך זמן. תנועות אלו יכולות להיות קלות או חריפות וכן מהירות מאד או איטיות מאד. הדרך היעילה היחידה לשלוט בתנועות אלה, הנגרמות בגלל התרופה, היא להקטין את מינון ה-Levodopa או להשתמש בתרופות החוסמות דופמין. תרופות אלו בדרך כלל גורמות להופעה מחודשת של סימפטומים של המחלה.
בעת שימוש ממושך ב-Levodopa יכולות להופיע בעיות מטרידות אחרות. חולים יכולים להבחין בהופעת סימפטומים מודגשים יותר עוד בטרם נלקחה מנת התרופות הראשונה בבוקר והם יכולים לחוש מתי מתחילה השפעת התרופה לפוג (עוויתות שרירים שכיחות במקרים אלו). הסימפטומים מתחילים לחזור בהדרגה. משך השפעתה של כל מנת תרופה מתקצר – אפקט השחיקה. בעיה פוטנציאלית נוספת היא שינויים פתאומיים, בלתי-צפויים בתנועות, מתנועות רגילות לתנועות פרקינסוניות ובחזרה, שיכולים להתרחש מספר פעמים ביום. השפעות אלה מצביעות כנראה על כך שתגובת החולה לתרופה משתנה או כי המחלה מתקדמת.
שתי תרופות אלו מחקות את תפקיד הדופמין במוח וגורמות לנוירונים להגיב כפי שהיו מגיבים לדופמין. ניתן לקחת אותן בנפרד או יחד עם Levodopa כבר בשלבים המוקדמים של המחלה על מנת להאריך את ההיענות ל-Levodopa אצל חולים שחווים תופעות שחיקה או שינויים פתאומיים בסוג התנועות (כפי שתואר לעיל בסעיף תופעות הלוואי של Levodopa). תרופות אלו בדרך כלל פחות אפקטיביות מ-Levodopa בשליטה על נוקשות ועל איטיות בתנועה. תופעות הלוואי שלהן עלולות לכלול בין היתר פרנויה, הזיות, בלבול, תנועות לא-רצוניות, סיוטים, בחילות והקאות.
Selegiline הידועה גם כ-Deprenyl, הפכה לתרופה הנפוצה ביותר לטיפול בפרקינסון. מחקרים שנתמכו ע"י מוסדות המחקר הלאומיים של ארה"ב הראו כי תרופה זו מעכבת את הצורך בשימוש ב-Levodopa למשך שנה או יותר. כאשר ניתן תכשיר ה-Selegiline יחד עם Levodopa נראה כי הוא מגביר ומאריך את זמן התגובה ל-Levodopa, וכך יכול להפחית את תנודות השחיקה (שתוארו בסעיף תופעות לוואי של Levodopa). מחקרים שנערכו על בעלי-חיים הראו ש-Selegiline מגן על הנוירונים יצרני-הדופמין מפני ההשפעה הרעילה של ה-MPTP .Selegiline מעכב או מונע את פעולת האנזים MAO-B, אשר משנה את הדופמין בתהליך חילוף-חומרים במוח, ומעכב את התפרקותו של הדופמין הטבעי והדופמין שנוצר מה-Levodopa. דופמין נאגר כך בתאי העצב ששרדו במוח. חלק מהרופאים, אך לא כולם, מעדיפים להתחיל עם ה-Selegiline אצל כל חולי הפרקינסון בשל ההשפעה האפשרית המגינה של התרופה. Selegiline היא תרופה שקל לקחת אותה, למרות שתופעות הלוואי שלה עלולות לכלול בחילות, לחץ דם נמוך אורתוסטטי, או נדודי שינה (כשנוטלים אותה בשעה מאוחרת). כמו כן התרחשו תגובות רעילות אצל חולים שנטלו Selegiline עם Fluoxetine(תרופה נגד-דיכאון) ועם Meperidine (תרופה להרגעה ונגד-כאבים).
חוקרים עדיין מנסים למצוא תשובות לשאלות אודות השימוש ב-Selegiline, כגון כמה זמן נשארת התרופה יעילה והאם יש השפעות שליליות לשימוש ארוך-טווח. הערכת ההשפעות לטווח ארוך תסייע בקביעת ערכה של התרופה עבור כל שלבי המחלה.
חוץ מסינמט CR כל התרופות כעת המכילות לבודופה בעצם שחרור מיידי של לבודופה. על מנת להפחית את התופעות של wearing off ודיסקינזיות הרבה תרופות חדשות שפועלות על מערכת הדופמינרגית בצורה אחרת או שמאפשרים שחרור איטי או מתן מתמשך יצאו לשוק ונמצאים בפיתוח.
בכל התכשירים מהסוג הזה מופיעות האותיות CR (Controlled Release) לאחר שם התרופה. תכשירי ה- CRמשחררים את התרופה במשך 4 עד 6 שעות והתוצאה עשויה להיות פחות תנודות ברמות הלבודופה בדם. כאשר עוברים משימוש בתכשירים סטנדרטיים לתכשירים מסוג CR, נהוג להעלות את כמות הלבודופה הנדרשת ב- 30 אחוז. עם המעבר מתכשירים סטנדרטים לתכשירי CR, משתנה סך הכל כמות הלבודופה היומית שמקבל החולה. המעבר לתרופות מסוג CR מאריך ב- 30%-50% את פסק הזמן שבין נטילת מנות התרופה.
בתכשירים מסוג של CR ניתן להשתמש, כאשר חולה פרקינסון הנוטל לבודופה סטנדרטית סובל מבעיות כמו גמר השפעת התרופה (wearing off), או מתנועות בלתי רצוניות (dyskinesia). ניתן לקחת תרופות אלה לפני השינה, כדי להפחית את הנוקשות ואת חוסר היכולת לנוע במיטה במהלך הלילה.
את ה- Sinemet CR (סינמט) אסור למעוך או ללעוס אותו. יש לבלוע את הכדור בצורתו המקורית, כדי ליהנות במלואה מפעולת השחרור האיטית של התרופה. יחד עז זה כיוון שבארץ אין מינון של סינמט של 100 מ"ג הרופא שלך אולי ימליץ לך לחתוך את הכדור לחצי ולקחת חצי כדור כל פעם.
למדופאר התרופה המקבילה באירופה ללבופר, יש צורה היוצרת תרחיף במיםMadopar) dispersible). ניתן לבלוע את הטבליה בשלמות או להמיס אותה במים או במיץ תפוזים. הספיגה של התרחיף היא מהירה יותר, וניתן להשתמש בתרופה במקרים שיש עדיפות לספיגה המהירה כמו, למשל, בבוקר, או בזמני OFF קשים ומכאיבים. התרחיף נוח גם לשימוש, כאשר יש לחולה קושי לבלוע טבליות או כמוסות. חשוב לציין, כי אין מדובר בחומר הנמס במים, אלא רק יוצר תרחיף המחייב ערבוב טוב לפני השתייה. למרות חשיבותה בהקלה מהירה של סימני המחלה אין להשיג את התרופה בארץ.
לא קיים בשוק תכשיר מקביל של דופיקר בתרחיף, אולם אפשר למעוך טבליות רגילות של דופיקר או לפתוח את הקפסולות של הלבופר ולערבב את האבקה עם נוזלים או עם כפית של יוגורט. זה עשוי להקל על בליעתן וכן עשוי לזרז את קצב ספיגתן. כמובן פעילות כאילה רק לאחר אישור של הרופא המטפל.
סינמט משווק גם כ- LS. האותיות LS פירושן Low Strength, כלומר ריכוז נמוך של לבודופה.
בתכשיר הסינמט החומר קרבידופה הוא המרכיב המונע מלבודופה להתפרק, לפני שהיא מגיעה למוח. החומר קרבידופה הוא המעכב של האנזים קרבוכסילז האחראי על פירוק הלבודופה.
המינון הנחוץ של קרבידופה הוא בדרך כלל 70-100 מ"ג ליום. אנשים המקבלים מינון נמוך מזה, נוטים יותר לסבול מבחילות ומהקאות.
התכשיר סינמט LS, מכיל יותר קרבידופה ביחס ללבודופה, יחס של 4:1, בהשוואה לתכשירים הרגילים כמו הדופיקר, שבהם יחס כמויות הקרבידופה ללבודופה הוא 10:1. כמויות אלו דומות ליחס שבין לבודופה ובנזראזיד בתכשירי הלבופר.
ניתן להשתמש בתכשיר זה בשלבים המוקדמים של מחלת פרקינסון, כאשר נחוצה כמות קטנה של לבודופה, ועדיין יש צורך במתן מנה מתאימה של קרבידופה, או בשלבים מאוחרים של המחלה כאשר מופיעות התנועות הבלתי רצוניות ויש צורך במספר גדול יותר של מנות קטנות מן התרופה. התרופה אינה משווקת בארץ, אבל כאמור קודם הרופא שלך אולי ימליץ על לקיחת חצי כדור סינמט CR רגיל (מינון לבודופה 200 מ"ג). עוד אופציה נוספת של מינון נמוך של לבודופה היא לקחת רגע כדור של דופיקאר (כל כדור 250 מ"ג לבודופה) או סטלבו 50 (מינון לבודופה 50 מ"ג כל כדור).
אפשר לתת לבודופה בצורה מתמשכת על מנת להגיע לאיזון יותר טוב על פני היממה עם פחות דיסקינזיות ופחות מצבי OFF. כעת אפשר דרך משאבה אינטסטינלית (דרך PEG), ראו תרופות בהזלפה דרך מערכת העיכול. בנוסף לכך שתי חברות תרופות מפתחות מערכת משאבה תת-עורית ללבודופה או לפוסלבודופה.
יתרונות
מרבית האנשים מסוגלים לשאת דופיקר, סינמט, לבופר או סטלבו, ורובם מרגישים שיפור משמעותי במשך שנים רבות, במיוחד כאשר מדובר בנוקשות ובאיטיות בתנועה. עוד סימפטומים שעשויים להשתפר: רעד, כאב, איכות השינה, הבעות פנים, איכות וחוזק הדיבור ולפעמים גם מצב הרוח.
חסרונות
בימים הראשונים לנטילת התרופות הנ"ל שכיחות תחושות מסוימות של בחילות ושל הקאות. אולם בדרך כלל הן קלות ועוברות עם הסתגלותו של הגוף לתרופה. יש אחוז נמוך של אנשים, שאינם מסוגלים כלל לשאת את התרופות הללו, וזאת בגלל בחילות והקאות קשות או תופעות לוואי אחרות, כמו בלבול, חזיונות שווא (הלוצינציות), תנודות במצבי רוח או שינויים פסיכולוגיים. יש גם אנשים אשר מפתחים דיסקינזיות (תנועות יתר / תנועות בלתי רצוניות) במינונים נמוכים של לבודופה. חשוב להפריד ולהבחין בין דיסקינזיות (יכולות להופיע בכל איבר של הגוף: פנים, ראש, גפיים, גו) ולבין מצב OFF (אז הסימפטומים של פרקינסון מחמירים – נוקשות, איתיות, רעד ולפעמים גם איוותים של הגפיים הנקראים דיסטוניה). אם יש התלבטות אפשר לצלם ולהראות לרופא המטפל.
במשך הזמן, התגובה לתרופות אלה עלולה להפוך לפחות אמינה ופחות יציבה, ומי שנוטלים אותן עשויים להתנסות בפרקי זמן הולכים וגדלים, שבהם ההשפעה של המנה שנלקחה אחרונה נעלמת (wears off), בטרם הגיע זמן נטילתה של זו שבאה אחריה, או בטרם השפעתה של זו הבאה אחריה מתחילה לפעול. בנוסף לכך אפשר גם להבחין בזמן ל- ON (time to on) מתארך, זאת אומרת הזמן עד שהכדור מתחיל להשפיע מתארך.
במהלך הזמן התנועות הבלתי רצוניות (dyskinesias), עלולות להציק יותר ויותר (התנועות מציקות בהרבה היבטים: חברתי זה יכול להביך ואפילו לגרום לאנשים להסיגר בבית ולהתחמק מאירועים חברתיים, תפקודי: היכולת לבצע מטלות פשוטות יומיומיות עלולות להיפגע כתוצאה בתנועות בלתטי נשלטות, אי יציבות בהליכה: תנועות מהירות של הגפיים ובעיקר הרגללים יכולות להפריע להליכה ולהיות מרכיב של חוסר יציבות בהליכה, וכאב: בגלל ריבוי התנועות יש כאב נלווה בגפיים והרבה פעמים גם בגב. כשיש הרבה שעות ביממה עם דיסקינזיה יש גם סיכון של ירידה במשקל לאור צריכת האנרגיה המוגברת כתוצאה מתנועות יתר. לגבי תגובה לא יציבה לטיפול יש מצבים של מצבי OFF בלתי צפויים תוך כדי התקופה שאמורה להיות טובה (זאת אומרת אחרי שהכדור התחיל להשפיע אבל עדיין רחוק ממנה הבאה) וגם יש מצבים לש חוסר תגובה מוחלטת של כדור (אשר נקרא כישלות מנה או dose failure).
השפעות ארוכות טווח אלה ניתנות לעתים לשיפור באמצעות שינוי סוג או כמות הדופיקר, הסינמט או הלבופר, או השכיחות (מספר המנות) שבה התרופה נלקחת. אם אחרי כל זה אין שיפור במידה מספקת, ניתן לנסות סוגים אחרים של תרופות.
בין החולים במחלת פרקינסון יש כאלו שהחלבון במזון עשוי להפריע לספיגה של הלבודופה במעיים, וזאת משום שהן הלבודופה והן החלבונים מיוצרים מחומצות אמינו (amino acids).
כתוצאה מכך כמות קטנה יותר של התרופה עשויה להגיע למוח, ועל ידי כך התרופה עלולה להיות פחות אפקטיבית אם נוטלים אותה יחד או מיד אחרי ארוחה עשירה בחלבונים. במקרים בהם מתעוררת בעיה עם חלבונים ולבודופה, יש רופאים ודיאטטיקנים (תזונאים) הממליצים לפעמים על אכילת ארוחות דלות חלבונים במהלך היום ודחיית הארוחה העשירה בחלבונים לערב. חשוב לשמור על טווח זמן בין לקיחת תרופה עם לבודופה עד לארוחה של חצי שעה עד שעה ואחרי אוכל לחכות ככל שאפשר עד ללקיחת מנת תרופה עם לבודופה.
לאחרונה יש עדויות, כי גם ארוחות עשירות בשומנים יכולות להאט קצב פינוי תרופות מהקיבה ובכך לתרום למצבי "OFF".
כך או אחרת, חשוב שכל שינוי בדיאטה יעשה תוך התייעצות עם הרופא המטפל ותחת השגחה של דיאטטיקנית.
לבופאר/מדופאר – מכיל לבודופה בתוספת בנסרזיד מקביל ללבופר בארץ. לפעמים בבתי מרקחת בארץ המרשם של לבופר יוחל, למדופאר או לחילופין.
לבופאר/מדופאר 125: לבודופה 100 מ"ג | בנסרזיד 25 מ"ג
לבופאר/מדופאר 250: לבודופה 200 מ"ג | בנסרזיד 50 מ"ג
סינמט – מכיל לבודופה בתוספת קרבידופה.
סינמט CR 200: לבודופה 200 מ"ג | קרבידופה 50 מ"ג
דופיקאר – מכיל לבודופה בתוספת קרבידופה.
דופיקאר 250: לבודופה 250 מ"ג | קרבידופה 25 מ"ג
סטלבו – מכיל לבודופה בתוספת קרבידופה.
סטלבו 50: לבודופה 50 מ"ג | קרבידופה 12.5 מ"ג | אנטקופון 200 מ"ג
סטלבו 75: לבודופה 75 מ"ג | קרבידופה 18.75 מ"ג | אנטקופון 200 מ"ג
סטלבו 100: לבודופה 100 מ"ג | קרבידופה 25 מ"ג | אנטקופון 200 מ"ג
סטלבו 125: לבודופה 125 מ"ג | קרבידופה 31.25 מ"ג | אנטקופון 200 מ"ג
סטלבו 150: לבודופה 150 מ"ג | קרבידופה 37.5 מ"ג | אנטקופון 200 מ"ג
סטלבו 175: לבודופה 175 מ"ג | קרבידופה 43.75 מ"ג | אנטקופון 200 מ"ג
סטלבו 200: לבודופה 200 מ"ג | קרבידופה 50 מ"ג | אנטקופון 200 מ"ג
דופמין אגוניסטים
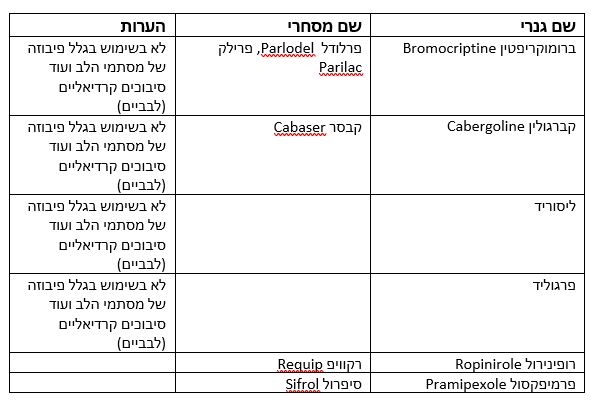
התרופות הנ"ל נקראות דופמין אגוניסטים, מפני שהן מעוררות ישירות את אותם חלקים במוח שבהם הדופמין פועל ונקשרות לקולטנים של דופמין כמו שדופמין עצמו נקשר. במידות שונות פעילותן ממושכת יותר מאשר זו של הלבודופה, ולחלק מן החולים הן עשויות להתאים יותר מאשר דופיקר, סינמט או לבופר. הבחירה בין טיפול בלובודופה או תרופות אחרות אינדיווידואלית. כלל אצבע נהוג הוא להתחיל באגוניסטים כאשר המחלה עוד בהתחלה ואין בעיות קוגניטיביות או חשש בתופעות לוואי אחרות. אגוניסטים יכולים לגרום
לפי גישה שפותחה לאחרונה, ניתן להתחיל את הטיפול במחלה עם מתן דופמין אגוניסט בלבד, לפני לבודופה, בגלל היתרונות של הדופמין אגוניסטים שיפורטו להלן.
נמצא, כי הדופמין אגוניסטים גורמים לפחות תופעות לוואי לטווח ארוך, כמו תנועות בלתי רצוניות (דיסקינזיה). לאור ממצאים אלה המתייחסים לכל הדופמין אגוניסטים מתפתחת גישה של מתן דופמין אגוניסטים לפני לבודופה בעיקר באוכלוסיית החולים הצעירים.
אם בשלביה הראשונים של מחלת פרקינסון אפשר להסתפק בדופמין אגוניסט בלבד, ניתן לדחות את הבעיות ארוכות הטווח הכרוכות בשימוש בלבודופה לעיתים למספר שנים.
יתרונות
היתרונות הן שלפעמים יש השפעה טובה על מצב הרוח. עוד יתרון שאפשר לשמור על מינונים נמוכים יותר של לבודופה לאורך השנים וכך גם (בתקווה) לדחות ולהפחית את הסיבוכים של טיפול בלבודופה הנזכרות לעיל (wearing off) ודיסקינזיות.
בשנים האחרונות קיימת אפשרות לרשום פרמיפקסון או רופינורול בצורה של שחרור ממושך (extended release – ER) וכך לקחת רק פעם אחת ליום ואין צורך לדאוג לקחת בכיבה ריקה או לדאוג על המתנה של חצי שעה לפני שאוכלים חלבונים.
חסרונות
דופמין אגוניסטים נחשבים כפחות יעילים, מאשר התכשירים הסטנדרטיים של לבודופה (דופיקר, סינמט או לבופר), בעיקר בשלבי המחלה המתקדמים. בנוסף לכך יש גם יותר ת"ל במיוחד בגיל המבוגר או במינונים גבוהים כגון שכחה, בלבול וקושי להתרכז (confusion), הזיות שווא (hallucinations), נמנום/ישנוניות (drowsiness). עוד ת"ל: (1) בחילה והקאות, (2) סחרחורת לאחר קימה מישיבה או שכיבה ואפילו עלפות והתעלופיות, (3) ישנוניות יתר, (4) התקפי שינה, (5) בצקת ברגליים, (6) הפרעות בויסות דחפים.
חלק מן החולים במחלת פרקינסון אינם מסוגלים להמשיך וליטול את הדופמין אגוניסטים בגלל תופעות לוואי, הכוללות בחילות, הקאות, וסחרחורות (dizziness), הקשורות לעתים תכופות ללחץ דם נמוך (ליתר דיוק לחץ דם שיורד לאחר קימה מישיבה או שכיבה).
התחלת מתן דופמין אגוניסטים לחולה פרקינסון מחייבת זהירות, תוך כדי העלאה הדרגתית ואיטית של המינון עד להשגת התגובה הרצויה. מינונים נמוכים עלולים לגרום העדר השפעה או אף הרעה. ישנוניות יתר והתקפי שינה (דבר שעלול לפגוע ביכולת לנהוג בצורה בטוחה) אבל הם נעלמים בדרך כלל עם לאחר שמתרגלים לתרופה. הפרעות התנגותיות היא סוגיה רגישה ולפעמים בגלל הרגישות הבעיה נסתרת ולא מדברים על זה עד שהמצב חמור. לאנשים שיש להם נטייה לכך (אולי גנטי או אולי אישיות מלפני המחלה) או אחרי שמגיעים למינונים גבונים של אגוניסטים עלול להופיע הפרעות בויסות דחפים, דבר שיכול לבוא לידי ביטוי בבזבזנות, עיסוק יתר בתחביבים, שימוש יתר במחשבים, נטייה לפרוק ולהרכיב דברים, חשק מוגבר למאכלים מתוקים, חשק מוגבר לקניות או דחף מיני מוגבר.
חשוב להיות במעקב צמוד על מנת להתאים את המינונים, התזמונים והשילובים של תרופות כיוון שעם השנים אופי המחלה משתנה וכן ת"ל של טיפול תרופתי יכול להופיע אחרי שנים.
חשוב גם להיות מודעים על התופעה של dopamine agonist withdrawal syndrome – התסמונת של גמילה מדופמין אגוניסטים. מחקרים שבדקו למה אנשים אחרי ניתוח גרוי מוחי עמוק נכנסו לאפתיה ודיכאון למרות שיפור ניכר בסימפטומים המוטוריים וגילו שיש קורלציה בשינויים בטיפול התרופתי. למעשה חולים עם מינונים גבוהים של דופמין אגוניסטיים לפני הניתוח אשר אחרי הניתוח הורידו את המינון שלהם הרבה ומהר היו בסיכון מוגבר לסימפטומים אלו. לציין שאומנם פחות נפוץ, זה גם יכול לקרות עם ירידה מהירה של תרופות עם לבודופה. מקובל להתייחס לאפתיה ואימפולסיביות כספקטרום. אז כך קל להבין איך שינויים מהירים מדי בטיפול תרופתי בדופמין אגוניסטים יכולים לגרום לאימפולסיביות (עם עלייה) ואפתיה (עם ירידה).
תרופות בהזרקה או בהזלפה מתמשכת תת-עורית
דבר ראשון, למרות השם אין לתרופה זו שום קשר למוירפיום או תרופות נרקוטיות אחרות. אפומורפין הוא דופמין אגוניסט הניתן בהזרקה, בגלל שהוא מתפרק במערכת העיכול במתן דרך הפה. הוא בעצם טיפול מאוד פוטנטי ויעיל, באותה רמה אפילו של לבודופה. יתרון גדול נובע מזה שכיוון שדרך המתן תת-עורי התרופה מגיע למחזור הדם תוך זמן קצר מאוד, לפעמים אפילו דקות. וזה בניגוד לטיפול דרך הפה אשר צריך לעבור ספיגה במערכת העיכול. כאשר מוסיפים לזה בעיות בתנועתיות (motility) של מערכת העיכול בקרב חולי פרקינסון אז זמן עד להשפעת הכדורים דרך הפה מתארך עוד יותר. ישנם חולי פרקינסון עם תנודות מוטוריות הנכנסים למצבי OFF קשים ודיסקינזיות קשות, למרות כל המאמצים להתאים להם את התרופות שהם נוטלים אין אפשרות להגיע לאיזון. כהמינון עולה יש יותר דיסקינזיות וקשה המינון יורד יש יותר מצבי OFF. במקרים אלה ניתן להשתמש בזריקות אפומורפין כ"תרופת הצלה (rescue therapy)", ולהשתחרר מהר מן המצב הקשה.
מאחר שאפומורפין ניתן באמצעות הזרקה, מן ההכרח שחולי פרקינסון, או המטפלים בהם, יהיו מסוגלים להתמודד עם המטלה הזו, הדורשת בדרך כלל תרגול והדרכה. לצורך התרגול וההדרכה, החלטה על מינון נכון ובדיקת קיום או העדר תופעות לוואי (בעיקר ירידת לחץ דם בעמידה) נהוג לעשות טיטרציה במסגרת מרפאת חוץ של בית חולים. ישנן מספר אופציות של להזריק: (1) הזרקה עצמית רגילה ע"י המטופל או על ידי שותף המטופל או (2) עם מזרקים אוטומטיים מיוחדים. כאשר מדבור בפלוקטואציות קשות יש צורך בהמספר רב של זריקות. לחולים אלו טיפול רציף באמצעות מכשיר משאבה קטנה מהווה פתרון טוב. המשאבה הניידת, מופעלת באמצעות סוללות, כאשר בוכנה אוטומטית מזריקה את התרופה באופן רציף דרך צינור למחט המוחדרת מדי יום במקום אחר בגוף מתחת לעור. המשאבה נמצאת בחגורה והינה בלתי נראית לסובבים. יש לציין שכיוון שמדובר בקופמין אגוניסט אז גם כל תופעות הלוואי הזכרות לעיל תחת "דופמין אגוניסטים" טוכפים גם במקרה של אפומורפין תת-עורי.
יתרונות
האפומורפין פועל מהר מאוד ובצורה אמינה, כך שחולים החייבים להיות פעילים בזמנים ספציפיים, יכולים להמשיך ולעסוק בפעילויותיהם הרגילות. הוא יכול להביא הקלה רבה לאנשים, החווים תנודות חריפות ביכולת התנועה שלהם ובתקופות OFF ארוכות וקשות. עוד יתרון שאפשר להתאים את הקצב בצורה אינדיווידואלית ואף לתת תוספות במינונים נוספים קצרים במקרה של מצב OFF פתאומי.
חסרונות
אפומורפין יכול לעזור רק לאותם חולי פרקינסון המגיבים ללבודופה (דהינו דופיקר, סינמט, לבופר או סטלבו). אפומורפין גורם לבחילה בעיקר בתחילת הטיפול, ועל כן צריכים ליטול בתקופת הטיפול הראשונה, גם את התרופה מוטיליום motilium (דומפרידון domperidone), אשר פועלת ישירות נגד בחילות והקאות.
במקרים מועטים אפומורפין יכול לגרום להחמרה בתנועות הבלתי רצוניות (dyskinesias).
נגעים בעור / נודולות יכולים להתפתח באזורי ההזרקה, וכאשר זה קורה חייבים לפנות לרופא המטפל או לאחות המתמחה במחלת פרקינסון.
שם מסחרי : פק-מרץ PK-Merz, פריטרל Paritrel
מינון: 100 מ"ג כל כדור, עד 3 פעמים ליום.
Amantadine תרופה אנטי-וירלית המסייעת בהפחתת הסימפטומים של מחלת הפרקינסון. תרופה זו פועלת באופן שונה מאשר התרופות שנידונו עד כאן. ההשפעה המיטיבה העיקרית שלה היא להעלות את שחרור הדופמין ולאפשר לו לשהות זמן ממושך יותר באתר הפעולה שלו. אמנטדין יכולה להינתן כטיפול יחיד (monotherapy), אך יכולה להילקח גם עם תרופות אנטי-פרקינסוניות אחרות.
לרוב משתמשים בה רק בשלבים המוקדמים של המחלה או בצירוף תרופה Anticholinergic או Levodopa. לאחר מספר חודשים פגה השפעת ה-Amantadine במחצית או בשליש מהחולים המשתמשים בה. השפעתה יכולה לחזור לאחר נטילת פסק-זמן קצר מהתרופה. ל-Amantadine מספר תופעות לוואי, כגון עור מנומר, בצקת, בלבול, ראייה מטושטשת ודיכאון.
יתרונות
היא עשויה לעזור להוריד את התנועות הבלתי רצוניות (dyskinesias). אמנטדין משווקת בכמוסות וסירופ. וכן, זהו תכשיר אנטי פרקינסוני הקיים בצורת נוזל וניתן להזלפה תוך ורידית. לאור זאת במקרים בהם לא ניתן לתת תרופות למערכת העיכול (למשל, לאחר ניתוח מעיים), מקובל לתת אמנטדין דרך הוריד.
חסרונות
יש לה השפעה חלשה, היא עוזרת רק לחלק מחולי הפרקינסון והשפעתה עלולה להיות קצרת טווח. גורמת לעתים קרובות לבצקת ברגליים ולציור ורידי בעור (ליבדו רטיקולאריס livedo reticularis), וכן יכולה לתרום לבלבול או הפרעות זיכרון.
השם הג'נרי: טריהקסיפנידיל Trihexyphenidyl
שם המסחרי: ארטן Artane, פרטן Partane
השם הג'נרי: בנזטרופין Benztropine
שם המסחרי: קוגנטין Cogentin
השם הג'נרי: ביפרידן Biperiden
שם המסחרי: דקינט Dekinet
השם הג'נרי: פרוציקלידין Procyclidine
שם המסחרי: קמדרין Kemadrin
אורפנדרין
Orphenadrine
דיסיפל
Disipal
Anticholinergics בתרופות אלו טופלו חולי פרקינסון בעיקר בטרם הוכנסה לשימוש ה- Levodopa. תועלתן מוגבלת, אך הן עשויות לסייע בשליטה על רעד ונוקשות. הן מסייעות במיוחד בהפחתת פרקינסון שהתפתח כתוצאה מנטילת תרופות. נראה כי ה- Anticholinergics פועלות באמצעות חסימת חומר כימי נוסף במוח – ה-Acetylcholine שהשפעותיו מתגברות כאשר רמת הדופמין צונחת. רק כמחצית החולים המקבלים Anticholinergics מגיבים להן, בדרך כלל לתקופה קצרה ורק עם 30% השפעה. על אף שאינן אפקטיביות כמו Levodopa או Bromochriptine, הן עשויות להיות בעלות השפעה רפואית. תופעות לוואי שכיחות כוללות יובש בפה, עצירות, עצירת/החזקת שתן, הזיות, איבוד זיכרון, ראיה מטושטשת, שינויים בפעילות המנטלית ובלבול.
כאמור אלה הן תרופות ותיקות, הניתנות כיום בשכיחות נמוכה יותר, ואשר יכולות להשפיע השפעה קלה על הסימפטומים של פרקינסון על ידי חסימת הפעולה של הנוירוטרנסמיטור אצטילכולין.
התרופות האנטיכולינרגיות ניתנות בדרך כלל בשלבים המוקדמים של המחלה לבד או בשילוב עם לבודופה או אמנטדין.
יתרונות
הן יכולות לעזור לאנשים צעירים בשלבים המוקדמים של מחלת פרקינסון, כאשר הסימפטומים הם עדיין חלשים וכאשר מדובר בעיקר ברעד. נמצא, כי תרופות אלו בעלות השפעה מיוחדת על הרעד. כן ניתן להשתמש בתרופות האנטיכולינרגיות כדי לצמצם את ייצור הרוק, כאשר קיימת בעיה חמורה של ריור יתר.
חסרונות
תופעות הלוואי השכיחות הן: בלבול, ירידה בזיכרון, יובש בפה, עצירות, טשטוש הראיה וקושי במתן שתן עלולים להתרחש. כל תופעות הלוואי מתרחשות בדיוק בגלל מנגנון הפעולה האנטיכולינרגי. תכשירים אלה אינם ניתנים בדרך כלל לחולי פרקינסון מבוגרים, שכן אצלם יש סיכון גבוה לבלבול ופגיעה בזיכרון, וכן אצל גברים, מחשש להחמרת הקושי בהטלת שתן בשל בעיות פרוסטטה. למעשה, שיקולים אלו מאוד מגבילים את השימוש בתרופות אלו. יתר על כך, בכל מצב שתלונות קוגניטיבית / הזיות או אשליות חשוב להתיחס לכל התרופות ולנסות להפסיק או להחליף תרופות עם "עומס אנטיכולינרגי".
שם גנרי :סלג'ילין Selegiline
השם המסחרי: יומקס Jumex
סלג'לין מאט את פירוק הדופמין במוח דרך עיקוב האנזים MAO-B אשר מפרק את דופמין. משתמשים בו כדי להאריך את ההשפעה של מנת הלבודופה (דופיקר, לבופר), או כדי להפחית את הכמות הנחוצה של דופיקר או לבופר. הוא גם עשוי להקטין את התנודות במידת היעילות של תרופות, שבה חשים חלק מן החולים במחלת פרקינסון, לאחר השנים הראשונות.
רופאים רבים מתחילים את הטיפול בחולה פרקינסון שאובחן לאחרונה בתרופה סלג'ילין כטיפול יחיד בלי תוספת של תרופה אחרת. סלג'ילין עשויה לשפר את הסימפטומים במידה קלה ולדחות את הצורך בלבודופה. נכון להיום, אין עדות, לכך שסלג'ילין משנה את מהלך המחלה באופן משמעותי.
יתרונות
כשלעצמו לסלגילין יש מעט מאד תופעות לוואי.
חסרונות
לרוב הגדול אין כלל תופעות לוואי. יחד עם זאת השפעת הטיפול על הסימפטומים הינה יחסית חלשה. אחת התופעות הלוואי שצריך להיות ערני לכך היא ירידה של לחץ דם בעמידה מישיבה או שכיבה, הנקראת אורתוסטטיזם / orthostatic hypotension.
שם גנרי :ראסג'לין Rasagaline
השם המסחרי: אזילקט Azilect
בדומה לסלג'לין, תכשיר זה גם מסוג מעכב אנזים מונואמין אוקסידאז, סלקטיבי (מסוג B) ובלתי הפיך. אופן הטיפול בתכשיר הוא נוח, עם מתן התרופה אחת ליום, ללא צורך בניטור המינונים.
אזילקט ניתן לשימוש כטיפול תרופתי יחיד בשלביה המוקדמים של מחלת הפרקינסון. הסיבה לכך שתופעות לוואי יחסית נדירות ושלפי הניסוי הקליני היתה עדות לכך שתרופה זו יכולה להאיט את התקדמות המחלה, אומנם ההשפעה חלשה. אין עוד טיפול תרופתי אשר הוכח להשפיע על התקדמות המחלה.
כמו במקרה של סלג'לין, רסאג'לין גם עלול לגרום לאורתוסטטיזם.
קראו עוד על אזילקט – רסג'ילין מזילאט
תרופות בהזלפה דרך מערכת העיכול
על מנת להפחית את העליות והירידות הלא פיזיולוגיות של רמות לבודופה בדם (וכתוצאה מכך במוח) ולהגיע לעקומה שטחית יותר ופיזיולוגית יותר יש צורך בגירוי דופמינרגי מתמשך (continuous dopamine stimulation). בעצם המחשבה של טיפול באגוניסטים היה בכיוון הזה אך בגלל יעילות פחותה יותר תמיד יש צורך לשלב טיפול בלבודופה יותר מאוחר במהלך המחלה (וגם למנוע הפרעות של ויסות דחפים או לאפשר הורדת מינון של אגוניסטים כאשר בעיות בויסות דחפים מופיעות). אז בסופו של דבר מדובר בבעיה נפוצה מאוד: כמעט 50% של מטופלים של מטופלים בתכשירי לבודופה מתחילים לסבול מ- wearing off או דיסקינזיות תוך שנתיים עד 5 שנים של טיפול. יש שיטות בטיפול תרופתי דרך הפה או תת-עורי (בזריקה או בהזלפה) להפחית את תופעות אלו. אבל בכל השיטות אלו (אפילו ניתוח גירוי מוחי עמוק) יש עדיין צורך בהמשך טיפול תרופתי בתכשירי לבודופה דרך הפה, ולכן ברוב המקרים אפשר רק להפחית את החומרה של wearing off ודיסקינזיות.
החידוש בג'ל לבודופה אינטסטינלי הוא שאפשר לתת לבודופה בצורה מתמשכת. החסרונות העיקריים הם ש- (1) צריך לעבור פרצדורה פולשנית: ביצוע PEG (גסטרוסטומיה) ובד"כ גם טיטרציה ראשונית לפני עם הזפלת הטיפול דרך זונדה ו- (2) צריך גם "לסחוב" את הג'ל בקסטה במהלך היום.
תרופות חדשות
התווית קסדגו הינה לחולי פרקינסון עם פלקטואציות מוטוריות בשלב ביניים עד מתקדם כתוספת לטיפול יציב בלבדופה.
קסדגו הינו MAOB-I הפועל כמעכב של פעילות MAOB ובכך מונע פירוק דופמין. הפעילות של קסדאגו הינה רברסיבילית, ומאוד ספציפית. לקסדגו מנגנון פעילות נוסף המווסת רמות של גלוטמאט. מנגנון פעילות זה הינו ייחודי לקסאדגו ואינו קיים בMAOB-I אחרים.
לגלוטמט תפקיד גם בסימפטומים מוטוריים בפרקינסון וגם בסימפטומים לא מוטוריים.
במחקרים הקליניים ראו כי שימוש בקסדגו שיפר משמעותית סימפטומים מוטוריים והעלה את ה”good ON time” שהוגדר כ ON time ללא דיסקינזיות או ללא דיסקינזיות מפריעות בכשעה וחצי ביום.
מחקרים בחנו את ההשפעה של קסדגו על סימפטומים שאינם מוטוריים. נמצא כי לקסדאגו השפעה גם על כאב, והמחקר הראה ירידה של 26.2% במספר התרופות משככות הכאבים שנטלו המטופלים בזמן השימוש בקסדגו לעומת מטופלים שנטלו פלסבו. גם במבחנים שבדקו את השינוי באיכות החיים של המטופלים נמצא שיפור משמעותי במטופלים שקיבלו קסדאגו לעומת פלסבו.
פרופיל תופעות הלוואי במחקרים היה טוב וללא הבדל גדול בין קבוצת הפלצבו לקבוצה שקיבלה קסדאגו. תופעות הלוואי שהיו גבוהות יותר מקבוצת הפלצבו היו דיסקינזיות ונפילות.
קסדגו ניתן P.O לחולי פרקינסון בשילוב מינון יציב של לבודופה ,פעם ביום וקיים בשני מינונים- 50 מ"ג ו- 100 מ"ג.
יש להתחיל עם מינון של 50 מ"ג ליום, ניתן ע"פ הצורך להעלות את המינון ל- 100 מ"ג ליום, וזאת ע"פ שיקול הדעת הקליני. מחקרים הראו יתרון קליני במינון של ה-100 מ"ג בחלק מהסימפטומים.
- Xadago (Safinamide) SmPC, Zambon S.p.A.
- Fox S.H., Drugs 2013
- Caccia C. et al., Neurology 2006, 67
- Borgohain R. et al., Mov Disord 2014, Vol. 29, N. 2
- Borgohain R. et al., Mov Disord 2014, Vol. 29, N. 10
- Schapira AH, et al., JAMA Neurol 2017, Vol. Feb 1;74(2):216-224
אין תרופה מושלמת לטיפול במחלת פרקינסון. זו הסיבה מדוע על המחקר להמשיך ולחפש אחר תרופות חדשות למחלה. לאחר שכל הבדיקות המעבדתיות על חומרים חדשים הושלמו, מעורבים הרופאים בניסוי קליני בתרופות החדשות על חולי פרקינסון.
אלה מבין החולים הנחשבים כמתאימים לניסוי בתרופה מסוימת, חייבים לקבל תמיד מידע (בעל פה ובכתב), והכרחי שיהיה להם מספיק זמן לשוחח עם הרופא המטפל ועם בני משפחותיהם על הנימוקים והשיקולים בעד ונגד, בטרם יחליטו לקחת או לא לקחת חלק בניסוי. חולה רשאי להיכנס למחקר קליני בתרופה חדשה רק לאחר חתימה על טופס הסכמה. חשוב גם להבין שבכל רגע נתון גם לאחר חתימה וגם אפילו קבלת טיפול המחקר יש זכות לצאת מהמחקר ולעשות משיכת הסכמה withdrawal of consent.
לאף אחד מבין אלה המעורבים במחקר אסור להפעיל לחץ מסוג כלשהו על החולים, כדי שייקחו חלק, או ימשיכו להשתתף בניסויים של תרופות.
קיימים ניסויים קליניים בעולם ובארץ במגוון רחב של אינדיקציות לחולי פרקינסון לכל מיני שלבים של המחלה, לצורך טיפול אישי לפי הסטטוס הגנטי, עם מתן תרופות דרך משאבות או דרך הזרקה לתוך נוזל השדרה, תאי גזע ועוד.
למרות שאין ניסוי קליני שיכול להוכיח ולאפיין איזה חולים עם פרקינסון יכולים להרוויח מטיפול בקנביס רפואי ולאילו בעיות יש יותר יותר דיווחים מהשטח (בין חולים, בין רופאים עם ניסיון, כתבות קליניות וגם כתבות אקדמיות כולל מודלים של חיות) אשר תומכים בפוטנציאל של קנביס רפואי. ירידה במצב רוח, כאב, וקושי בשינה כולם סימפטומים שמאוד פוגעים באיכות החיים של אנשים אשר מתמודדים עם מחלת פרקינסון. לצערינו רוב הפתרונות התרופותיות בעיתיות ואף מסוכנות בקרב קהילת אנשים המתמודדים עם פרקינסון. ראו את החלק "תרופות שיש להימנע מהן" על מנת להבין איפה אולי יהיה מקום לטיפול בקנביס רפואי.
קנביס הוא מוגדר כיום כשם מסוכן אך אפשר לקבל המלצה לטיפול זה מהרופא שלך ויש רופאים אשר עברה הכשרה אשר יכולים לאשר בקשות לקנביס רפואי ואף לרשום את המרשם (יחד עם מתן רישיון) בצורה ישירה אל המטופלים.
כיוון שרשמי קנביס אינו מוגדר כתרופה אנחנו שמנו אותו כאן חלק נפרד. הוא לא נמצא בסל התרופות ויש צורך ברישיון לקנביס רפואי (מיחידת קנביס רפואי, משרד הבריאות). מצד שני יש הרבה היבטים שהם דומים לטיפול תרופתי סטנדרטי לפרקינסון. (1) מדובר בטיפול סימפטומטי, דהינו טיפול אשר מקל על סימפטומים אך מרפא ולא מאיט את התקדמות המחלה, (2) יש צורך באיזון וטיטרציה מדוייק ומתמשך על מנת להגיע לתכנית טיפולית מיקבית, (3) יש מספר דרכי מתן בין שמן דרך הפה כולל בישול, תפרחת בעישון או תפרחת באידוי.
תרופות שיש להימנע מהן
שכיח מאוד, שיש לאנשים בעיות רפואיות נוספות על מחלת פרקינסון. למרות שבדרך כלל התרופות הניתנות לבעיות אחרות אינן מהוות בעיה, חשוב, שהרופא המטפל ישקול את פעולת הגומלין של סוגי התרופות השונות עם התרופות הניתנות למחלת פרקינסון. לדוגמה: משלשלים או תכשירים נגד יתר לחץ דם יכולים להילקח בדרך כלל ללא בעיה.
אולם יש תרופות היכולות לגרום להופעת סימפטומים דמויי-פרקינסון (פרקינסוניזם משני לטיפול תרופתי). בדרך כלל חולי פרקינסון צריכים להימנע מהן, אלא אם כן הן מומלצות באופן מיוחד על ידי מומחה למחלת פרקינסון. בראש הרשימה יש טיפול נוירולפטי (גם ידוע כאנטיפסיכוטי). ברגע שיש חשש לסימנים פרקינסוניים משני לטיפול תרופתי מסוג זה צריך להתיעץ עם הרופא אשר רשם את הטיפול במטרה לשקול הפחתת המיון ו/או החלפה לטיפול אחד. מכל הטיפול התרופתיים מן הסוג של נוירולפטיקה, התרופות אשר גורמות לסימנים פרקינסוניים פחות הן קוואטיאפין Quetiapine (סרוקוואל Seroquel) או קלוזאפין Clozapaine (לפונקס Leponex). עוד אופציה (כאשר מדובר בפרקינסוניזם משני לטיפול תרופתי ללא אבחנה של מחלת פרקינסון) היא להוסיף טיפול אנטי-כולינרגי .
בגלל הסיכון של החמרת הסימפטומים המוטוריים ועוד תופעות לוואי (ישנוניות, ערפול במחשבה) משתדלים ככל האפשר לא לרשום תרופות כאלו לחולי פרקינסון. לפעמים אפילו יש החמרה של הסימפטומים הנפשיים (אי שקט, התקפי זעם, הזיות ומחשבות שווא) – תופעה אשר נקראית תגובה פרדוקסיקלית. בעיה כזאת יותר נפוצה כאשר מדובר במחלה דומה לפרקינסון הנקראת דמנציה מסוג גפופי לוי.
יש עוד תרופות ברשימה של תרופות שצריך להיזהר מהן בגלל הסיכון של החמרה בסימנים הפרקינסוניים: טטראבנזין Tetrabenazine (קסנזין Xenazine), מטוקלופראמיד Metoclopramide (פרמין Pramin), סינאריזיןCinnarizine (סטונרון Stunarone), סלפירייד Sulpiride (מודל Modal), ו- חומצה ולפרואיק Valproic acid (דפלפט Depalept). עוד תרופות אשר יכולות לגרום לת"ל במיוחד כאשר מדובר בפרקינסון חמור יותר או גיל מבוגר יותר כולל: פרהגבלין Pregabalin (ליריקה Lyrica), כדורי שינה – למעט מלטונין Melatonin (צירקדין Circadin), כדורים להרגעה, משככי כאב עם אופיאטים (כולל קודאין Codeine, פרקצט Percocet), תרופות נגד בחילה – למעט דומפרידון Domperidone (מוטיליום Motilium). הרבה פעמים נאמר למאובחני פרקינסון אשר נוטלים טיפול תרופתי בראסג'לין Rasagaline (אזילקט Azilect) להימנע מתרופות אחרות אשר משפיעים על מערכת הסרוטונרגי, לדוגמה תרופות אנטידיכאוניות מהסוג SSRI. מדובר בתסמונת נדירה מאוד אך מסוכנת. למרות שרסאג'לין מוגדר כתכשיר מן הסוג של מעכבי האנזים מונו אמינו אוקסידז (MAOIs),- בעצם יש שני סוגים, MAOI-A ו- MAOI-B. הבעיה נפוצה יותר עם MAOI-A ורסאג'לין הינו MAOI-B. הסיכון בעצם תיאורתי בלבד ואין דיווחים על תסמונת זאת. כמובן צריך להתיעץ עם הרופא המטפל.
אם אתה נוטל תרופה אנטידיכאונית מסוג MAOI-A (אומנם לא בשימוש רחב) צריך להפסיק טיפול זה שבועיים לפני שמתחילים טיפול תרופתי המכיל לבודופה בגלל הסיכון של תופעה מסוכנת של לחץ דם מוגבר מאוד. כמובן צריך להתיעץ עם הרופא שלך.
אם יש קושי במתן שתן משני לפרוסטטה מוגדלת צריך להזהר מנפילות לחץ דם בעמידה משכיבה או ישיבה במיוחד אם אתה מקבל או המליצו לך לקחת טיפול מסוג חוסם אלפא – כמו טמסולוסין Tamsulosin (אומניק Omnic). אם יש לך בריחות שתן וקיבלת טיפול תרופתי מסוג אנטיכולינרגי כגון וזיקר, טוביאז, דטרוזיטול, ספזמקס ונוביטרופן צריך גם להתיעץ על כך כיוון שזה עלול לגרום לת"ל של בלבול, שכחה ואפילו הזיות, אופציה אחרת היא מירהבגרון Mirabegron (בטמיגה Betmiga) שגם עוזר לשלפוחית רגיזה אך עובדת במנגנון אחר ולכן אולי עדיף לחולי פרקינסון.
עצות
בקש מהרופא המטפל בך לחזור ולהסביר לך פעם נוספת, את מה שלא הבנת מדבריו. תרשום לעצמך את המסרים החשובים ביותר ו/או לדאוג שזה כתוב במכתב סיכום. תדאג שיש לך עוד מישהו בפגישה שיכול לעזור בלשאול את השאלות החשובות וגם לעזור לך בלזכור את מה שנאמר.
דווח לרופא שלך על כל ההשפעות של הטיפול, לטובה ולרעה. כדאי לך לרשום את הדברים מראש, כדי שלא יישכחו בזמן הביקור. הרבה פעמים יש המלצות בטיפול התרופתי מביקור הקודם – חשוב לדווח קודם כל על מה שנעשה ועל ההשעות לטוב ולרע. צריך לעדכן על כל השינויים הרפואיים מאז ביקור הקודם – קשור למחלה וגם לא קשור. לפעמים יהיו דברים שאתה חושב שזה לא קשור ובעצם כן יש קשר. גם בכיוון שלי יכול להיות דברים שקשה לדעת אם קשור לפרקינסון או לא ושצריך לעשות בירור בכיוונים שונים בנוסף (לדוגמה עייפות – צריך לשלול אנמיה, ירידה במשקל – צריך לעשות בירור גסטרו, הפרעה במתן שתן – צריך בדיקת PSA ואורולגי, איטיות בהליכה – צריך בירור אורתופדי ועוד').
בקש עצה מן הרופא שלך, אם אתה מוטרד מקשר להיבט כלשהו בחייך, אשר יתכן, שהוא מושפע ממחלת פרקינסון או מן התרופות למחלת פרקינסון, שאתה נוטל.
נהל יומן או גרף, כאשר אתה מתחיל להשתמש בתרופה חדשה, או כאשר חל שינוי במינון התרופות שאתה מקבל. אם יש עייפות או סחרחורת במיוחד לאחר קימה משכיבה או ישיבה, תמדד ותרשום מדדי לח"ד בשכיבה וגם בעמידה ותבוא עם הרשימה / טבלה. אם יש לך symptom tracker או כלי דיגיטלי אחר (אולי פיטביט או סופר צעדים מהשעון החכם שלך או סמארטפון) אז תביא גם סטטיסטיקות משם … אולי יהיה לך אפילו מגמת שיפור אם אתה מצליח להתמיד בתכנית פעילות גופנית שלך ו/או השינוי בטיפול היה מועיל.
ציין את הכמות והעיתוי של לקיחת התרופות, את משך תקופות ה- ON/OFF, או את התנועות הבלתי רצוניות – מתי את לוקח את התרופות, כמה זמן אחרי נטילת כל כדור אתה מרגיש הקלה, וכל דבר לא רגיל, שאותו אתה חווה. רישומים אלה יכולים להיות לעזר רב לרופא שלך בשעה, שהוא מתכנן את מערך התרופות החדש שלך.
אם שכחת לקחת מנה מסוימת בזמן, קח אותה מיד ברגע שנזכרת, אבל בשום פנים אל תיקח מנה כפולה. אם אתה הרגשת החמרה באותו יום לאחר ששכחת מנה (וגם אם לא) תציין את זה כיוון שזה יכול להעיד על קיום של wearing off / פלוקטואציות מוטוריות.
הקפד להחזיק את תרופותיך הרחק מהישג ידם של ילדים, ואחסן אותן בטמפרטורה נורמלית של החדר (בין 15 ל- 25 מעלות צלסיוס), אלא אם כן נרשם אחרת על התרופה. לדוגמא: אפומורפין המשווקת באמפולות זכוכית חייבת להישמר במקרר, אולם לעומת זאת אפומורפין במזרקים אוטומטים חייבת להישמר בטמפרטורת החדר ולא במקרר.
זכור, שסחרחורת בלתי צפויה יכולה להיות סימן ללחץ דם נמוך. אם אתה חש בסחרחורות או קלות ראש, במיוחד אם זה קורה לאחר קימה משכיבה או ישיבה, רצוי, שלחץ הדם שלך ייבדק, הן במצב של ישיבה והן במצב של עמידה. תביא את הרשימה של מדידות אם תיעוד על התאריך, שעה ומצב תנוחה (שכיבה / ישיבה / עמידה).
זכרו, הרוקחים שלכם יכולים אף הם לעוץ לכם עצות, וכן לעזור לכם לערוך את התרופות בשעת הצורך. יש פתרונות לעזור לך לזכור לקחת את התרופות הנכונות בזמנים הנכונים, מה- “lo-tech” כגון קופסת תרופות עם סימון ותאים לימי השבוע ועד ל- “hi-tech” כגון אפליקציות בסמארטפון (כמו medisafe).
אל תניח, שהטיפול שאתה מקבל, המינון או העיתוי של נטילת תרופותיך, חייבים להיות זהים לאלה שמקבלים חולי פרקינסון אחרים.
אל תניח, שאתה תתנסה בתופעות לוואי רציניות (או אפילו לא רציניות) – אתה לא! נכון זה לפעמים די מפחיד לקרוא את רשימת התופעות לוואי באלון התרופות אבל כמובן כל דבר שמופיע לא תמיד קורה לכולם, אלה מדובר בדברים שדווחו בעיקר במהלך הניסוי הקליני והיה קשר נסיבתי סביר לטיפול התרופתי. היתרון לדעת מה יכול לקרות זה שאפשר לזהות את תופעות הלוואי מהר יותר. אבל אם יש משהו שמדאיג אותך, דווח עליו לרופא שלך. לציין שאם כן יש חשד לתופעות לוואי תעדכן את הרופא המטפל שלך. חבל לסבול תופעות לוואי כאשר אין תועלת, אם יש תועלת אז צריך להגיע להחלטה, לפעמים מדובר בטרייד-אוף מסויים. שים לב לכל שינוי בסימפטומים או סימפטומים חדשים, יכול להיות שכן מדובר בתופעות לוואי. לדוגמה יש תרופות שיכולות לגרום לבצקת ברגליים, לירידה בלחץ דם, לבלבול, להזיות, לשינוי בויסות דחפים כמו חשק לממתקים ובזבנות בכספים, יובש בפה ועוד. לפעמים צריך להפסיק את הטיפול או להחליף ותמיד זה רצוי להתחיל ולשנות כל טיפול בהדרגה ובזהירות.
אל תעשה שינויים משמעותיים במינון התרופות שלך בצורה מהירה. שינויים מהירים מדי עלולים לגרום לתופעות לוואי – במיוחד הפחתת מינון התרופות (הוסבר לעיל תחת לבודופה ודופמין אגוניסטים). הרופא המטפל בך בודאי יציע לנסות זמנים שונים כדי למצוא את מערך התרופות שיתאים לך, תוך כדי שמירה על הכמות היומית של התרופות שנקבעה לך.
הערת הרופא היועץ:
כל שינוי או התאמת תרופות רצוי, שתעשה לאט ובזהירות כדי למנוע סיבוכים ותופעות לוואי. הרבה פעמים תקבל מהרופא שלך תכנית העלאת מינון או שינוי טיפול תרופתי שלוקח שבועות רבים להגיע ליעד – כך שהשינויים נעשים בעדינות ושיהיה מספיק זמן לגוף להתרגל לשינוי
מחבר כתבה דר׳ סיימון ישראלי קורן, הוא עובד של חברת נוירודרם בע"מ.
כתבה זו והתכנים המוצגים בו הנם לצרכי מידע בלבד ואין לראות בהם ייעוץ רפואי, המלצה או תחליף לטיפול כלשהו או המלצה למוצר או תכשיר כלשהו. ככל ולקורא או לכל גורם אחר ישנה בעיה רפואית, עליו לפנות לרופא לצורך קבלת טיפול או ייעוץ רפואי.
אין להתעלם מייעוץ רפואי מקצועי ואין להתעכב או לדחות חיפוש אחר טיפול רפואי בשל המידע המוצג בכתבה זו. אם אתה סבור כי אתה נמצא במצב חירום רפואי עליך לפנות במיידי לרופא המטפל או למוקד החירום המקומי לצורך קבלת טיפול או ייעוץ רפואי.

